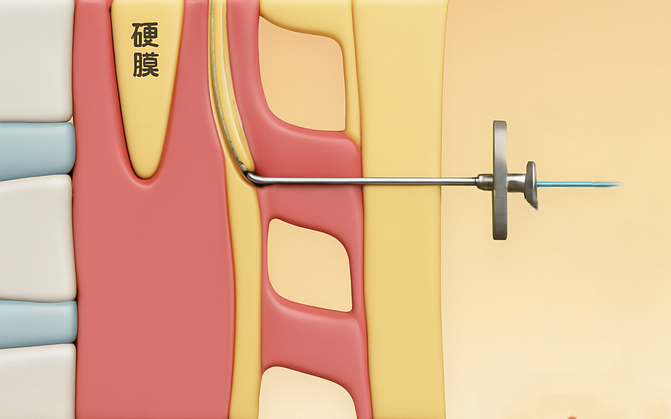
【目的】
- 注入目的
- 経口摂取困難な患者
- 口腔内, 中-下咽頭術後の患者
- 減圧, 排液目的
- 消化管の手術後の減圧が必要な患者
- 腸閉塞の患者
- 胃洗浄が適応となる薬物中毒などの患者
*1時間以内に中毒性の高い薬物を大量に内服している場合
| 経鼻栄養カテーテル | 経鼻減圧カテーテル (散布チューブ) | |
| 目的 | 栄養, 水分, 薬剤を投与 | ・消化管内容物, ガスを胃から 排出する ・胃洗浄を行う |
| サイズ | 5-12Fr | 12-20Fr |
| 留置期間 | 4週間以内 | 2週間 |
| 先端形状 | 先端開口タイプ 先端未開口タイプ 側孔2孔式 など | 側孔, 多孔 (排液がたまり閉塞リスクが あるため) |
| 材質 | ポリ塩化ビニルや ポリウレタン, シリコン など | ポリ塩化ビニル* |
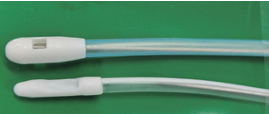

図(参考文献1から引用):左 先端開口タイプ, 右 側孔, 多孔タイプ
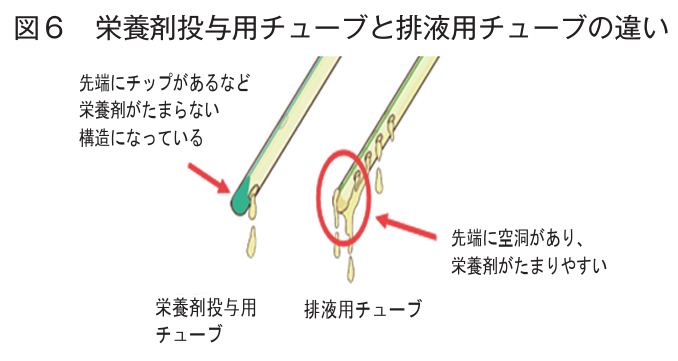
*排液用チューブは長期留置を目的としていないため安価なポリ塩化ビニル
→長期留置すると可塑剤が流出して硬く変質してしまう
■注意点
<誤嚥性肺炎>
- 誤嚥性肺炎患者の場合, 絶食+胃管/補液で管理することが多い印象.しかし. 誤嚥性肺炎患者に対する経鼻栄養カテーテルはその後の肺炎発症の有意なリスク因子
→誤嚥性肺炎だから経鼻栄養カテーテルではなく, 上記の適応かどうかで判断するのが望ましい
【禁忌】
- 顎顔面外傷:胃管挿入時頭蓋底に迷入する可能性があるため
- 食道の異常:狭窄や腐食性物質(強酸, アルカリ)の摂取後などでは穿孔のリスクが高い
*静脈瘤での胃管での出血のリスクがあるため慎重に行う
【知識】
- 看護師も挿入可能
【選び方】
- 太いとコシが強く屈曲が起こりにくく入れやすいが, 穿孔のリスクが高くなること, 患者の不快感が強くなり自己抜去のリスクが上がる
- 半消化態栄養剤や薬剤を使用する場合8Fr以上
- 経口摂取と併用する場合は10Fr以下
- ドレナージ目的であれば12Fr以上
【手順】
<確認事項>
■挿入前
- 既往歴
- 食道裂孔ヘルニアや心肥大による食道圧迫の有無の確認
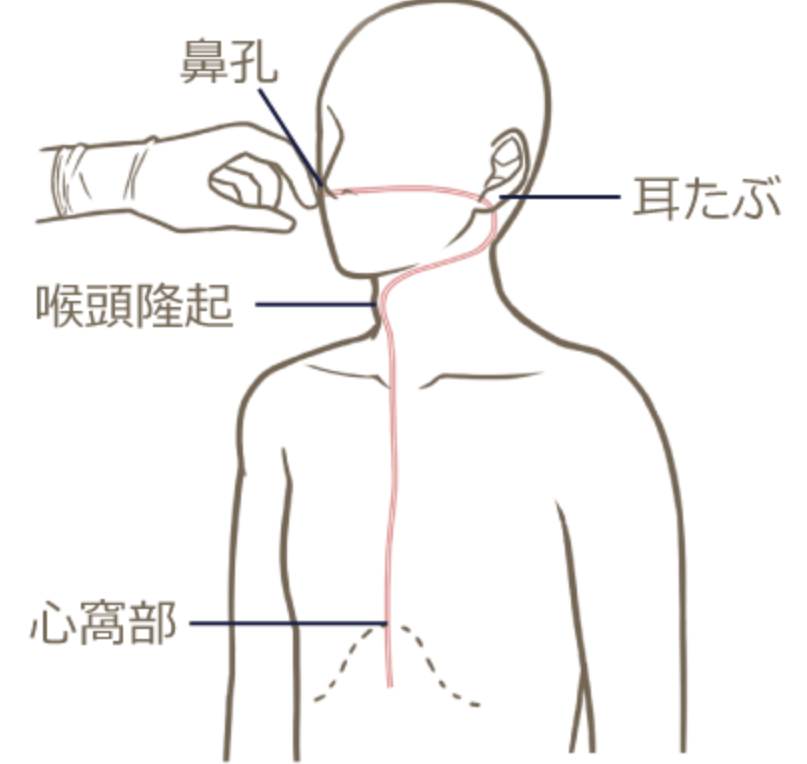
- 挿入する長さの計測
- 鼻~耳~喉頭軟骨~心窩部方式
- 簡易式:長さ=身長x0.3+100mm
■挿入後
- 減圧目的の際, 排液の色, 性状, 量を確認する
*経鼻栄養カテーテルでも胃液が逆流してくることがあり,その時は性状の確認することが重要
<流れ>
- カテーテル先端10cm程度に潤滑剤を塗布
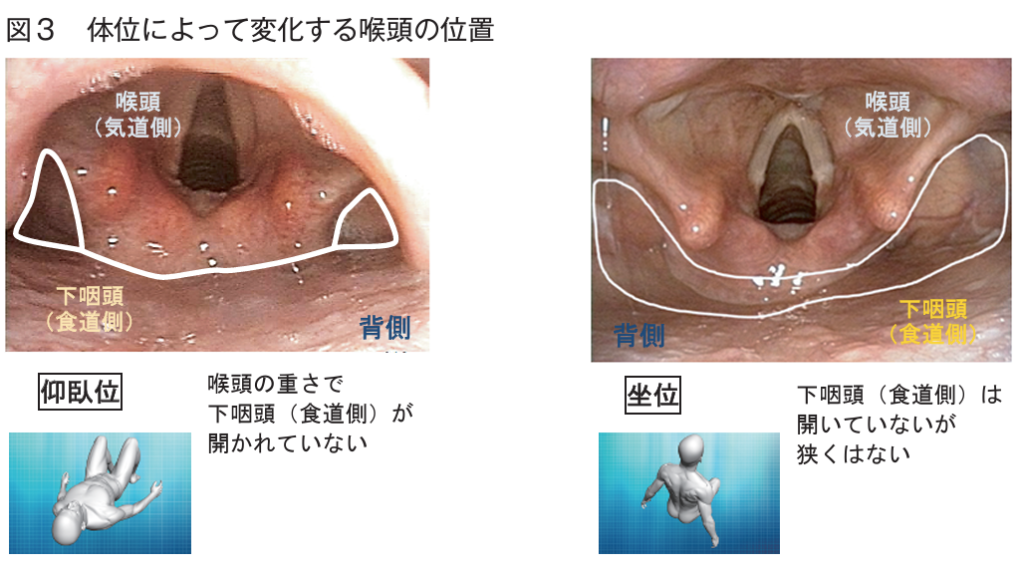
- 患者の体位を40-60度程度のファーラー位にする
また, 口呼吸するように頸部をやや後屈させる
- カテーテルが通過しやすいように挿入する鼻孔の反対側に頸部を向けて, 挿入側の梨状陥凹を広げる
- 左外鼻孔を選択する方が挿入しやすい
*食道は一般的にわずかに左側に位置するため
**反回神経麻痺がある場合は, 健側を広げるように患側に首を回旋させる - 15cm挿入したあたりで嚥下を促し, 嚥下のタイミングに合わせてゆっくり進める
*患者にとってここが一番の苦痛
**嚥下反射, 咳嗽反射が低下している場合気管への誤挿入のリスク
- 20cm程度進めた段階で, 開口してもらい口腔内でとぐろを巻いていないかチェックする
- 予定した長さに到達したら, 鼻翼, 頬に仮固定して胃内留置確認を行う
- ENシリンジを接続し, 胃液の吸引を試みる
*胃内容物が十分なければ吸引できない - 聴診器を心窩部に当てて, 15mL程度の空気を注入し, 水泡音を確認する(送気・聴診法)
*送気・聴診法は正答率60%といわれている - X線撮影で胃内に留置されているかを確認する
- チューブが食道内で屈曲して胃内
- 先端が横隔膜を超えている
*胃を突き破っていてもこれらは満たしている
→X線検査は気管迷入していないかを見極める方法として有用 - free airや縦隔気腫など穿孔の可能性も確認する
- ENシリンジを接続し, 胃液の吸引を試みる
- 本固定を行う
- スタイレットをカテーテルが動かないように注意しながら抜去する
- カルテに挿入した鼻の左右, 長さ, 胃内留置確認の手段を記載する
【コツ】
■抵抗を感じた際
まず鼻孔からの長さで現時点での位置を大まかに把握することが重要
| 鼻腔からの距離 | 位置 |
| 20-25cm | 梨状窩, 披裂部などの食道入口部付近(生理的狭窄部) →顔の向きを変えたり,反射性嘔吐を利用する |
| 30-40cm | 気管迷入 →一度15cm程度まで戻してから再挿入 気管・大動脈交差部(生理的狭窄部) →抵抗を感じながら無理に進めると穿孔のリスク |
| 45-50cm | 噴門部(生理的狭窄部) →ゆっくり進める,ねじりながら入れるなど |
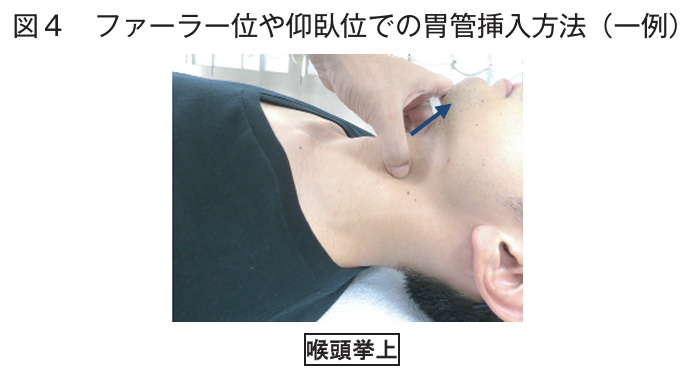
■メンデルソン法
- 随意的に舌骨と喉頭を高い位置に維持させて喉頭挙上を補強する嚥下障害のリハビリの一つ
しかし, これは用手的に食道入口部を開大できる
(逆セリック法)

■反射性嘔吐と咳反射
- 舌根や咽頭での刺激で反射性嘔吐が, 喉頭での刺激で咳嗽反射が誘発される
*咳受容体は咽頭にも存在しているといわれる
<嘔吐反射>
- 舌根や咽頭に刺激が加わると三叉神経や舌咽神経を通して嘔吐反射が誘発される(反射性嘔吐)
- 嘔吐反射が起こる際, 声帯は閉鎖される
→嘔吐反射が起こっている間は気管迷入のリスクは低い
*嘔吐後吸気時は声帯が開くため注意
<咳反射>
- 咽頭刺激により咳受容体が刺激される+気道分泌液排泄が亢進され気管支内の咳受容体も刺激される
- 咳反射では声門が一旦閉鎖し胸腔内圧を高め, その後急激に開放して咳が生じる
→咳をしている時に胃管を進めるのは気管迷入のリスクが高くなる
■胃管を冷蔵する
- 胃管は体温で硬さが変化する素材を使用している
→冷蔵や冷凍することで胃管にコシを持たせることができる
【合併症】
- 気管迷入
| 患者側要因 | ・嚥下機能低下 ・意思疎通困難 ・身体変形 (気管切開. 円背, 頸椎損傷など) ・咳嗽反射の減弱, 消失 ・誤嚥性肺炎の既往 |
| その他 | ・挿入困難歴 |
- 気胸:気管支から肺を突き破る
*多くが胸腔ドレナージを必要とした - 肺炎:口腔内分泌物増加, SpO2低下, 発熱などを認める
- 鼻出血
- 消化管穿孔:バイタル変化, 疼痛, 出血/吐血が出現
→栄養剤など投与による腹膜炎
*スタイレット付きはコシが強い分穿孔のリスク
**食道の生理的狭窄部位(上記参照)で起こりやすい
【日常の管理】
- 挿入後重篤な合併症を避けるために, 初回は日中に水(50-100mL)を投与する
- 栄養剤や内服薬を投与する前にマーキング位置を確認する
- 咳嗽や喀痰の吸引で先端が抜けてくることがあるため定期的にX線撮影などで確認する
- 絶食時は唾液分泌が低下するため, 口腔ケアが重要
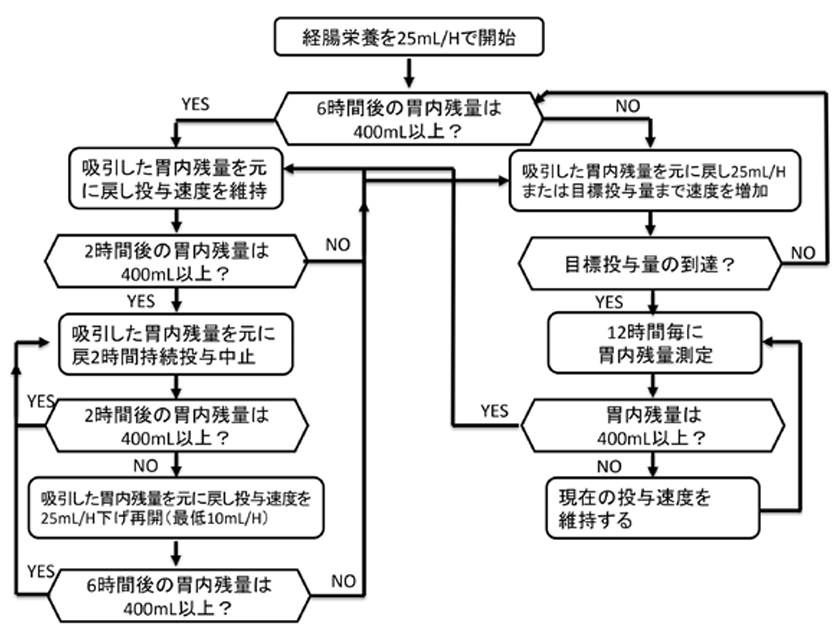
- 投与速度, 時間の管理
重症患者では交感神経亢進や薬剤などにより蠕動運動の低下と消化吸収能力の低下を認めている
→栄養は持続投与で開始する- 目標投与量の1例:
非タンパク熱量25~30kcal/kg/日、タンパク質1.2~1.6g/kg/日 - 目標投与量までのあげ方の例:10mL/hずつ12-24時間ごとに挙げていく
- 胃残250-500mL以下であれば経腸栄養は継続でよい
*胃残が少ない群と肺炎, 誤嚥, 嘔吐のリスクは変わらなかった
- 目標投与量の1例:
【最近の知見】
- 胃内留置の確認方法として呼気二酸化炭素検出器の使用が注目されている
- 気道迷入した場合に二酸化炭素を検出し, 変色する
- 10例中10例で胃内に正しく留置された
- X線検査が容易にできない施設などで導入され始めている
【参考文献】
- 田中美奈子. 識の再点検 胃管カテーテル・胃瘻カテーテル. Expert Nurse. 2025;41(5).
- Metheny NA, Meert KL. Enteral feeding tubes: placement, verification, and complications. Nutr Clin Pract. 2014;29(6):738‑752. doi:10.1177/0884533614552366
- Bankhead R, Boullata J, Brantley S, Corkins M, Guenter P, Krenitsky J, et al. Enteral nutrition practice recommendations. JPEN J Parenter Enteral Nutr. 2009;33(2):122‑167. doi:10.1177/0148607108330314
- 日本静脈経腸栄養学会 編. 静脈経腸栄養ガイドライン 2023. 東京: 南江堂; 2023.
- 小山善之, 藤谷順子. 経腸栄養の基礎と臨床. 医学書院; 2019.
- Taruno Y, Okazaki Y, Sherwood MW, et al. Channel synapse mediates neurotransmission of airway protective chemoreflexes. Cell. 2025 Apr 5;188(7):1456‑1472.e12. doi:10.1016/j.cell.2025.04.005.
- 村木正人. 咳嗽の臨床. 近畿大医誌 (Med J Kinki Univ). 2010;35(3-4):145‑149.
- Ebihara S. Dysphagia and cough reflex in the elderly. Jpn J Geriatr. 2019;56(3):345‑352.
- YouTube. 【嚥下の仕組みと誤嚥】. YouTube. Published 2025
- 医学書院. レジデントノート 2014年1月号. 東京: 医学書院; 2014
- 嘔吐について 桑原志都夫
- 奥谷圭介, 野村友紀子, 寺田祥子. よくあるトラブルを乗り越えよう 2 噴門で抵抗があって胃管が入らない. レジデントノート. 2014;16(1):92‑95.
- 進行性認知症患者における肺炎リスク:経鼻胃管栄養と慎重な食事介助の比較(Reduced Pneumonia Risk in Advanced Dementia Patients on Careful Hand Feeding Compared With Nasogastric Tube Feeding)(Yuen JK, et al. J Am Med Dir Assoc. 2022 Apr 27;S1525-8610(22)00255-9.)
- 日本静脈経腸栄養学会. 経管栄養開始時のチューブ先端・胃内残量評価の必要性 JSPEN. 2015;30(2):679‑684.
- 看護roo!編集部. 「経鼻栄養チューブの誤挿入」による事故を防ぐ、栄養剤投与前の5つの観察ポイント. 看護roo! 学び. 2019 Jan 16.
- 山元恵子, 佐藤博信. 安全な経鼻栄養チューブの挿入長さと条件. 医科器械学 (Jpn J Med Instrum). 2016;86(5):459‑464.
- 医療事故調査・支援センター. 医療事故の再発防止に向けた提言第6号: 栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析. 東京: 医療事故調査・支援センター 一般社団法人 日本医療安全調査機構; 2018 Sep